- Geassocieerde symptomen
- Geassocieerde ziektebeelden
- Uitsluitingscriteria van insulineresistentie
- Insuline en de vele functies
- Insulineresistentie nader bekeken
- Insuline gevoeligheid is een continuüm – tot aan diabetes type 2
- De alvleesklier
- Herstel van de alvleesklier en insuline gevoeligheid
- Over de auteur
- Bronnen
Geassocieerde symptomen
Acne
Buikvet
Concentratiestoornissen
Hypertensie
Haaruitval
Libidoverlies
Manneliijke lichaamsbeharing bij vrouwen
Onbedwingbare behoefte aan zoetigheid
Onrust
Overgewicht
Peesontstekingen
Slappe huid
Slijmbeursontstekingen
Stemmingswisselingen
Tenniselleboog
Trage wondgenezing
Toegenomen huidpigmentatie
Geassocieerde ziektebeelden
Dementie
Depressie
Diabetes mellitus type 2
Fibromyalgie
Jicht en pseudojicht
Hart- en vaatziekten
Kanker van de geslachtsorganen
Metabool syndroom
Osteoporose
Polycysteus ovarium syndroom
Prostaatvergroting
Uitsluitingscriteria van insulineresistentie
Geen suikerverslaving
Afwezigheid van huidproblemen of acne
Niet vermoeidheid na het eten
Snelle verzadiging
Insuline en de vele functies
Insuline wordt vaak in verband gebracht met suikerziekte (diabetes mellitus). Vele mensen weten niet wat de vele taken zijn van het hormoon en dat verstoringen grote gevolgen heeft. Insuline is essentieel voor de opname van eiwit, vet en glucose door spier-en vetcellen en voor de opname van eiwit en vet door alle andere cellen. Daarnaast stimuleert insuline de kalium heropname op het niveau van de spieren terwijl het verlies van natrium door insuline wordt verminderd.
Aangezien energie kostbaar en niet oneindig is, moet het strategisch verdeeld worden. Centraal in het lichaam reguleert de alvleesklier via o.a. insuline de bloedsuikerspiegel. Suiker (glucose) is een belangrijke ‘brandstof’ voor het menselijk lichaam. Wanneer insuline in de bloedbaan is afgegeven en zich aan de glucosetransporters (GLUT) bindt van spieren en vetcellen, kunnen die glucose uit het bloed opnemen, waardoor de bloedsuikerspiegel daalt.
Verschil in glucosetransporters
Op orgaanniveau is te zien dat weefsels, zoals het hart, hersenen, spieren of immuuncellen verschillende GLUT hebben, waarvan velen werken zonder tussenkomst van insuline. Hierdoor zijn organen, als hersenen en hart structureel bevoorraad door glucose. Toch kan het zijn dat door verdwijnen van GLUT de energietoevoer afneemt in bijvoorbeeld het brein, dat bijdraagt aan neurodegeneratie (1).
Het lichaam kan de expressie – aanwezigheid van deze transporters beïnvloeden. Bij bedreiging zorgt het immuunsysteem ervoor dat organen insulineongevoelig worden (vermindering van GLUT), zodat de kostbare energie naar het immuunsysteem kan ter bestrijding van pathogenen.
Illustratie: Glucose kan via insuline een lichaamscel in.
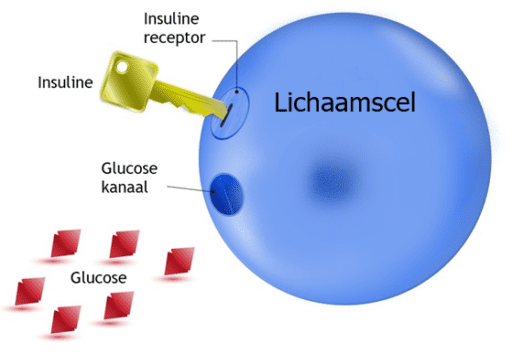
Insuline functioneert ook als signaalstof (b.v. naar de hersenen, die dan weten dat er voldoende energie is) of als groeihormoon. Het hormoon insuline gaat ontstekingen tegen en bevordert het herstel van bindweefsel en huid (2,3). Bij verstoorde insuline waarden zorgt dit juist voor ontsteking en is risicofactor voor het ontstaan van ziekten, zoals Alzheimer (4).
Gevolgen insuline ongevoeligheid
Ook geeft insuline onder fysiologische omstandigheden het signaal dat er voldoende glucose in de circulatie is. En er dus geen noodzaak is tot neoglucogenese (het vrijmaken van glucose) in de lever, of het produceren van een hongersignaal door de hersenen (5). Afwezigheid van insuline zorgt voor het tegenovergestelde signaal, waarbij glucose wordt vrijgemaakt uit opgeslagen glycogeen via neoglucogenese. Ongevoeligheid voor insuline, insulineresistentie dus, verminderd de capaciteit om neoglucogenese in de lever te onderdrukken. Waarbij de hersenen een hongergevoel blijven produceren. Zodat er meer energie wordt aangetrokken (5). Hoe sterk deze behoefte, is afhankelijk van de mate van resistentie. Dit bepaald hoeveel glucose nodig is om te compenseren voor de ongevoeligheid.
Na de inname van voedsel wordt het hormoon insuline door de beta-cellen van Langerhans in de alvleesklier geproduceerd (6,7). De insulineproductie wordt daarbij door twee hormonen (GIP, GLP-1) gestuurd, die in de darm worden geproduceerd. Als die twee te snel of te weinig afgebroken worden, kan dat tot storingen in de insulinebalans leiden (8). Het enzym DPP-4 is verantwoordelijk voor de inactivering van GIP en GLP-1. Daarom worden stoornissen in de insulinehuishouding en ziektebeelden als het metabool syndroom of diabetes mellitus type 2 in verband gebracht met overactiviteit van DDP-4 (9-11). Dit enzym breekt overigens niet alleen de twee hormonen GIP en GLP1 af, maar ook gluten in graan, caseïne in melkproducten en substance P, een belangrijk eiwit dat o.a. verantwoordelijk is voor ontsteking en pijn (12-13).
Insulineresistentie nader bekeken
Wanneer een lichaamscel niet voldoende reageert op insuline is er meer insuline nodig voor dezelfde reactie. Als een cel heel ongevoelig is voor insuline, spreken we dus van insulineresistentie. In ons lichaam worden verschillende weefsels en organen iedere dag, afhankelijk van de situatie, tijdelijk insuline-ongevoelig gemaakt waardoor ze minder glucose en dus minder energie krijgen aangevoerd. Insulineresistentie wordt tijdens acute stress gebruikt om energie te mobiliseren en naar behoefte te verdelen (15). Een paar voorbeelden hiervan zijn:
- Als we ons bewegen worden, de spijsverteringsorganen insulineresistent, waardoor het aantal glucosetransporters afneemt en minder energie kan worden opgenomen.
- Als het immuunsysteem meer energie nodig tijdens bijvoorbeeld een infectie door influenza (griep), wordt spierweefsel insulineresistent en wordt zelfs het diafragma afgebroken (16). Dit is mede verklarend voor de (pijn)klachten op de borstkas (niet gerelateerd aan het hart) bij personen die kampen met chronische stress en -activatie van het immuunsysteem.
Over het geheel verklaart het waarom we ons niet graag bewegen wanneer we ziek zijn: Onze spieren krijgen dan minder energie aangevoerd en onder extreme omstandigheden, worden ze dus zelfs afgebroken. Wie zich ondanks de waarschuwingssignalen van het lichaam toch gaat bewegen, kan hierdoor schade oplopen. (Chronische) insulineresistentie kan echter ook door een gebrek aan beweging, een overmaat aan koolhydraten en zoet voedsel, overgewicht, medicijngebruik en vooral ook psychische stress worden veroorzaakt (40). Eenmaal insulineresistent, wordt insuline minder verantwoordelijk voor het vrijmaken van energie en juist meer verantwoordelijk voor de opslag van glucose, met als gevolg overgewicht en ontsteking.
Vermindere expressie van glucosetransporters (GLUT) en energietekort in weefsels
Het hormoon insuline speelt dus een belangrijke rol in de energieniveau op systeemniveau (het lichaam) en GLUT op orgaanniveau. De expressie van GLUT en daarmee de mogelijkheid van glucose om lichaamscellen te bevoorraden van energie is sterk afhankelijk van leefstijlfactoren. De expressie van GLUT en insuline gevoeligheid is te verbeteren door het positief veranderen van deze factoren, zoals de zien is in de afbeelding, via bijvoorbeeld vasten en beweging (40).
Verminderde expressie van GLUT op de lichaamscellen resulteert in afwijkend gebruik van energie en is geassocieerd met insulineresistentie en type 2 diabetes. Het is algemeen bekend dat GLUT2 en GLUT4, het werkpaard van de glucose opname bij skeletspieren, een cruciale bijdrage leveren aan de controle van het glucoseniveau in het hele lichaam (40).
Bron en illustratie: “(2020) Glucose transporters in adipose tissue, liver, and skeletal muscle in metabolic health and disease. (40)”
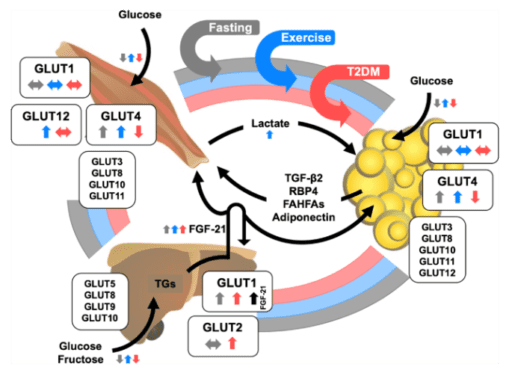
Toelichting illustratie: glucosetransporters (GLUT’s) in de lever, skeletspieren en vetweefsel. Expressieniveaus van de belangrijkste GLUT-isovormen worden gereguleerd door een diversiteit aan metabole stimuli, waaronder vasten en fysieke activiteit (oefening) en door bepaalde pathofysiologische aandoeningen zoals type 2 diabetes (T2DM). Een complex netwerk tussen organen is nodig om het energiemetabolisme van het hele lichaam in balans te houden. De verschillende triggermechanismen voor de uitscheiding van deze factoren worden aangegeven door de respectieve pijlkleur (grijs, nuchtere omstandigheden; blauw, inspanning/lichamelijke activiteit; rood, T2DM). Bovendien wordt de impact van deze drie (patho)fysiologische aandoeningen op gen- en/of eiwitexpressie van de diverse GLUT’s en op het transport van GLUT-substraten (bijv. glucose, fructose) weergegeven door kleine gekleurde pijlen naast de respectieve GLUT. TG’s, triglyceriden; FGF-21, fibroblastgroeifactor 21; TGF-β2, transformerende groeifactor 2; RBP4, retinolbindend eiwit 4; FAHFA’s, vetzuuresters van hydroxyvetzuren.
Insuline disbalans leidt tot systemische disbalans en ziekten
Zoals al eerder kort beschreven speelt insuline ook een centrale rol bij de groei van weefsel. Inname van voedsel (energie) verhoogt de productie van insuline, wat het signaal geeft aan cellen om te delen en groeien, aangezien de benodigde energie aanwezig is. Overmatige groei of signalering door overmatige insuline kan verschillende balansen verstoren en uiteindelijk leiden tot allerlei ziekten waaronder kanker, overgewicht en degeneratie (veroudering) van weefsel (39).
Verstoring van de insuline balans draagt via verschillende wegen bij aan het onstaan van kanker (39). Ten eerste verhoogt hyperinsulinemie de IGF1-niveaus (insulin-like-growth-factor-1) dat een cruciale rol speelt bij de ontwikkeling van verschillende tumoren. Insuline verhoogt ook het geslachtshormoon en verminderd de productie van geslachtshormoonbindende eiwitten. Deze toename van hormonen zoals oestrogeen en androgeen kan de groei van hormoonafhankelijke tumoren in de borst, prostaat en endometrium beïnvloeden. Zoals hierboven vermeld, is hyperinsulinemie gecorreleerd met ontsteking (inflammatie) en teveel hiervan draagt bij aan het ontstaan van kanker (39).
Bron en illustratie uit “(2021). Hyperinsulinemia in Obesity, Inflammation, and Cancer. (39)”
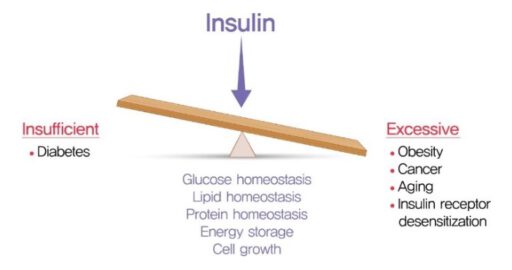
Toelichting afbeelding: Disbalans in Insuline, zowel te weinig – deficiency (diabetes type 1) als teveel – resistentie (IR/HI), is geassocieerd met verstoring van lichamelijke mechanismen: Verstoorde homeostase (allostase: Glucose, lipide, proteine, ATP (energie) huishouding en excessieve celgroei, die risicofactoren zijn voor het ontstaan van zo goed als elke chronische ziekte.
Insulineresistentie aan de buitenkant – de huid
Aangezien verhoogde insuline waarden bij resistentie ook verhoogde waarden van IGF-1 inhoudt, heeft dit verband met versterkte groei van weefsels, waaronder ook de huid. Het wordt daarom in verband gebracht met acne op alle leeftijden, huidaanhangelstjes (skin tags), ouderdomsvlekken en zelfs groei van de ooglens, waardoor vervroegd bijziendheid kan ontstaan (19-21).
Zowel de insulineresistentie (IR) en -overproductie (hyperinsulinemie: HI), als de symptomen en de ziekten die er het gevol van zijn, kunnen met menspassende voeding en beweging positief beïnvloedt worden.
Acne
Acne is een passend voorbeeld dat ontstaat door IR en HI, waarbij het hormoonbeeld op alle niveaus het ontstaan hiervan verklaard. De optimale therapie zou dan ook gericht moeten zijn op het herstellen van de insuline gevoeligheid, door bijvoorbeeld intermittent fasting, vermindering van de koolhydraatinname en het gebruik van bepaalde stoffen c.q. voedingsmiddelen die de insulinegevoeligheid specifiek verbeteren (mango, zink, kaneel, etc.).
Illustratie: Relatie tussen voeding, hogere bloedinsuline/-glucose en verschillende aandoeningen en ziekten
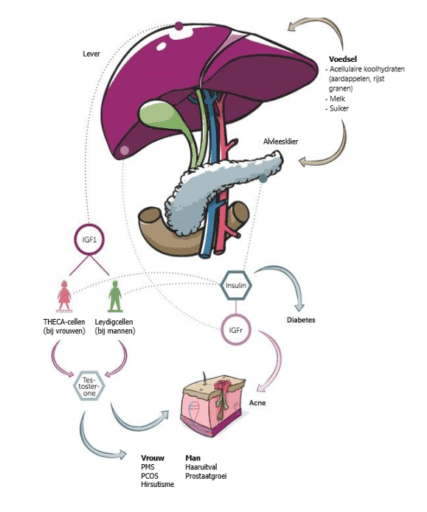
Toelichting afbeelding: Insuline en groeifactoren zijn vaak gezamenlijk oorzaak van verschillende aandoeningen. Vooral acellulaire koolhydraten die sterk de bloedsuikerspiegel verhogen met verhoogde insuline uitscheiding waarbij de productie van insulineachtige groeifactoren (IGF) gepaard gaan en in melk zelfs al als zodanig aanwezig zijn. Daardoor wordt in de cellen van onze voortplantingsorganen (THECA- en Leydigcellen) de productie van testosteron gestimuleerd en de daarvoor bestemde receptoren in de huid (IGFr) geactiveerd. Een disproportioneel sterke testosteronproductie en verhoogde IGF-productie veroorzaken acné: verhoogde vetproductie, vermeerderde celgroei en chronische ontstekingen. Bij vrouwen wordt het premenstruele syndroom erdoor veroorzaakt (PMS), maar ook eierstokcysten (PCOS), en hirsutisme. Mannen krijgen hoofdhaaruitval en overmatige prostaatgroei.
Symptomatische behandeling van huidproblemen
De therapieën die gebruikt worden om mensen van hun acne af te helpen, zijn jammer genoeg veel meer gericht op het symptoom dan op de oorzaak van dit syndroom. Dikwijls levert dit wel korte termijn resultaat, maar op langere termijn juist meer gezondheidsverlies.
Antibiotica worden vaak ingezet, omdat er bij acne sprake is van een bacterieel infect. Dit klopt, maar zo’n infect is het gevolg van een afgesloten haarzakje door dode hoornscellen en niet de oorzaak van de ziekte. Insuline en IGF-1 dat door verhoogde insuline waarde ook toeneemt, veroorzaakt een snellere en sterkere celdeling van keratinocyten in de huid (cellen die de haren produceren en de hoornhuid vormen), en migreren naar het huidoppervlak, Daar aangekomen horen ze zich te verspreiden over de huidlaag; dit blijkt echter onmogelijk omdat een ander eiwit, insuline growth factor binding protein (IGFBP), afwezig is als gevolg van het teveel aan insuline. Daarmee blijven de dode cellen het haarzakje afsluiten. Het tweede probleem is dat het de verhoogde hoeveelheid testosteron de talgklieren van het haarzakje laat groeien, waardoor meer talg geproduceerd wordt (het witte van het pukkeltje). In de afgesloten ruimte vol talg kunnen bacteriën zich vermeerderen en voor een uiterlijk zichtbare ontsteking zorgen. Als deze bacterie met antibiotica worden bestreden, nemen de symptomen van de acne wel iets af, maar omdat door toedoen van de antibiotica insulineresistentie toeneemt, alsmede darmflora beschadigd raakt, is het effect van korte duur en kan de acné eventueel nog erger terugkomen.
De pil bij meisjes met acne
Een ander bekende symptomatische behandeling is het gebruik van de pil bij meisjes die lijden aan acne. Zoals eerder beschreven leidt teveel insuline in het bloed tot een verhoging van het testosterongehalte waardoor de talgklieren gaan hypertrofiëren (vergroten). Oestrogenen atrofiëren (verschrompelen) de talgklieren, waarmee weer een stukje van de puzzel is opgelost. Ook hier is die verbetering echter vaak van korte duur, want de insulineresistentie zelf wordt niet opgelost. Omdat dit soort behandeling veel patiënten weinig grip geeft op hun symptomen, wordt vervolgens naar middel gegrepen die vermomd als ‘vitamine-A-preperaat’ verkocht worden. De werkzame stof in die preparaten heet isotretinoine. Deze stof wordt in verband gebracht met het ontstaan van diabetes type 2 (22), beschadiging van de slijmvliezen (23), misvormingen van de foetus (24), abcessen (25), darmaandoeningen (26,27), auto-immuunziekten (28) en nog niet helemaal duidelijke hersenveranderingen in bijvoorbeeld pre-frontale cortex, met gedragsveranderingen en hoofdpijn (29).
Verbetering van de insulinegevoeligheid geeft herstel van gezondheid op alle niveaus, waaronder de huid, terwijl symptomatische behandelingen vaak beschadiging van gezondheid geven.
Insuline gevoeligheid is een continuüm – tot aan diabetes type 2
De mate van IR en HI kan ingedeeld worden op een dimensonele lijn of continuüm, waarbij hoe meer er hiervan sprake is, er gesproken wordt van het metabole syndroom en uiteindelijk in ernstige mate, van diabetes mellitus type 2. Deze stofwisselingsziekte neemt intussen bijna epidemische vormen aan en wordt ten onrechte als ‘gemakkelijk te verhelpen’ gebagatelliseerd. Bij diabetes type 2 is er sprake van een ernstige systemische ziekte, die langzaam maar zeker het hele organisme beschadigd. Ook bij het metabole syndroom, dat niet wordt beschouwd als ziekte, is het lichaam dusdanig aan het disfunctioneren, waardoor klachten en de fundering voor ernstige ziekten wordt gelegd. In Nederland heeft 36% van de mannen en 24% van de vrouwen (45-65 jaar) het metabole syndroom (41).
Metabool syndroom
Er is sprake van het metabole syndroom wanneer voldaan wordt aan 3 van de 5 criteria (41):
-Tailleomtrek ≥: 102 cm bij mannen en ≥ 88 cm bij vrouwen.
-Verhoogde triglyceride 1,7 mmol/L OF gebruik van een lipidenverlagend middel(en).
-Laag HDL-cholesterol < 1,0 mmol/L bij mannen of < 1,3 mmol/L bij vrouwen OF gebruik van medicamenten voor verlaagd HDL.
-Verhoogde bloeddruk Systolische BP ≥ 130 en/of diastolische BP ≥ 85 mmHg OF gebruik van antihypertensiva.
-Verhoogde nuchtere glucose > 5,6 mmol/L OF gebruik van een glucoseverlagend middel(en)
Bij mensen die nog als jager-verzamelaar leven, komt deze aandoening en diabetes type 2 in principe niet voor. De gunstige insuline gevoeligheid, goede energieopname, hormonen die in balans zijn, beschermd hen tegen ziekten en chronische aandoeningen, alsmede vervroegde (neuro)degeneratie.
Chronisch verhoogde glucose in de bloedbaan kan bloedvaten, huid, spierweefsel, inwendige organen en ogen beschadigen. Daarnaast kan teveel glucose het immuunsysteem activeren en daarmee een systemische ontsteking veroorzaken. Talloze ziekten zoals depressie, cardiovasculaire aandoeningen of auto-immuunziekten worden daarom in verband gebracht met IR, HI, het metabole syndroom, diabetes type 2 en overgewicht (30,31).
De alvleesklier
Onze alvleesklier bestaat voor 98% (exocriene deel) uit weefsels en cellen die betrokken zijn bij de productie van verschillende verteringsenzymen. Amylasen zijn verantwoordelijk voor de afbraak van koolhydraten, proteasen voor eiwitten en lipasen voor de vertering van vetten. Slechte 2% (endocriene deel) produceert de hormonen insuline, glucagon, alvleesklier polypeptide en somatosatatine.
De hoeveelheid spijsverteringsenzymen die de alvleesklier produceert is enorm en hierdoor behoort de alvleesklier tot de een van de (metabolisch) duurdere organen van het menselijk lichaam. Deze enzymen verteren niet alleen aan voedsel, maar beschadigen ook de alvleesklier zelf, dat meer regel dan uitzondering is (30). Het zal daarmee ook moeten worden beschouwd als normaal – fysiologisch. Het blijk namelijk dat tussen de maaltijden door het endocriene deel geproduceerde insuline, het exocriene deel repareert (33). De alvleesklier wordt dus regelmatig hersteld en verjongd en blijft zo optimaal functioneren.
Er ontstaat een gezondheidsprobleem wanneer we de hele dag door eten, waarbij maaltijden veel geraffineerde en a-cellulaire (granen, rijst, aardappelen) koolhydraten en suiker bevatten, in combinatie met alcohol, roken, medicijnen en psychische stress. Dit betekent ten eerste dat de alvleesklier de hele dag door moet werken en weinig hersteltijd krijgt, maar ook dat er veel toxische stoffen de alvleesklier verder beschadigen.
Overbelasting en toxinen leidt tot beschadiging van de gehele alvleesklier en dus ook het endocriene deel (33). Dit kan het begin zijn van verteringsproblemen en stoornissen in de productie van insuline. Mogelijk latere gevolgen daarvan zijn het metabole syndroom en diabetes mellitus type 2. De klinische symptomen van het exocriene alvleeskliesyndroom zijn een onaangenaam ruikende, kleverige ontlasting, vermoeidheid, gebrek aan in vet oplosbare vitamines A, D, E en K (plus de daaraan gekoppelde gevolgen voor het immuunsysteem en bloedstolling), alcoholintolerantie, winderigheid, algeheel gevoel van onwel zijn en osteoporose (34).
Herstel van de alvleesklier en insuline gevoeligheid
Om de alvleesklier te ontlasten en in staat te stellen tot regeneratie en herstel van functie dient de maaltijdfrequentie te worden teruggebracht naar 15-18 per week voor mannen en 18-21 per week voor vrouwen. Een praktisch en makkelijk te begrijpen methode voor vasten is (dagelijks) overnight-fasting, waarbij men toegewerkt naar een tijdsperiode (window) van niet eten voor 16-18 uur. Dus bijvoorbeeld alleen tussen 10 uur ’s ochtends en 6 uur ’s avonds en liever dus nog korter.
Andere of langdurige vastperioden kunnen tevens ingezet worden, waarbij op den duur groot herstel van insulinegevoeligheid verwacht kan worden, afhankelijk van hoe vaak en hoelang. Let op dat het verminderen van koolhydraten en vastperioden gepaard kan gaan met gebrek aan energie en het juist ontstaan van klachten. Vooral door energienood gaat het lichaam weer insulinegevoelig raken en de capaciteit krijgen om ook vet te gaan gebruiken als energiebron. Het gaat om pacing en het opbouwen van deze energienood, net zoals dit gedaan wordt bij het trainen van spieren. Grotere belastbaarheid wordt op den duur gerealiseerd, waarbij het lichaam weer in staat raakt vet te verbranden. Onze voorouders hadden regelmatig perioden te maken met perioden van weinig voeding en energienood. Daar zijn homo sapiens juist voor gebouwd.
Dagelijks gebruik van wasabi, cayennepeper, gember, kurkuma, kaneel en knoflook (35) ondersteunt het herstel. Mango (36,37) en andere tropische vruchten in combinatie met gefermenteerde groenten brengen een stijging van de insulineproductie teweeg en verbeteren ook de insuline gevoeligheid van de insulinereceptoren (GLUT) op de celwanden. Het verhogen van insuline gevoeligheid van de spieren waarbij tevens de stemming verbeterd, kan bereikt worden door middel van saffraan (38), dat volgens een systematische review net zo effectief is als de modernste anti-depressiva en zonder de bijwerkingen (42).
Over de auteur

Drs. Sjoerd Knobben, is psycholoog en klinische PsychoNeuroImmunologische therapeut, trainer in mindfulness, martial arts (o.a. Kung Fu) en voorzitter bestuur kPNI.nl. Alles komt samen in zijn praktijk voor zelf-actualisatie en gezondheid, Upotential.
Bronnen
Algemene bron: Pruimboom, L., & Reheis, D. (2019). Word weer mens (1ste editie). Alianza Editorial.
(1) Cetinkalp, S., Simsir, I. Y., & Ertek, S. (2014). Insulin resistance in brain and possible therapeutic approaches. Current vascular pharmacology, 12(4), 553–564. https://doi.org/10.2174/1570161112999140206130426
(2) Ruiz-Núñez, B., Pruimboom, L., Dijck-Brouwer, D. A., & Muskiet, F. A. (2013). Lifestyle and nutritional imbalances associated with Western diseases: causes and consequences of chronic systemic low-grade inflammation in an evolutionary context. The Journal of nutritional biochemistry, 24(7), 1183–1201. https://doi.org/10.1016/j.jnutbio.2013.02.009
(3) Dandona P. (2009). Vascular reactivity in diabetes mellitus. Endocrinologia y nutricion : organo de la Sociedad Espanola de Endocrinologia y Nutricion, 56 Suppl 4, 12–14.
(4) Fishel, M. A., Watson, G. S., Montine, T. J., Wang, Q., Green, P. S., Kulstad, J. J., Cook, D. G., Peskind, E. R., Baker, L. D., Goldgaber, D., Nie, W., Asthana, S., Plymate, S. R., Schwartz, M. W., & Craft, S. (2005). Hyperinsulinemia provokes synchronous increases in central inflammation and beta-amyloid in normal adults. Archives of neurology, 62(10), 1539–1544. https://doi.org/10.1001/archneur.62.10.noc50112
(5) Hatting, M., Tavares, C., Sharabi, K., Rines, A. K., & Puigserver, P. (2018). Insulin regulation of gluconeogenesis. Annals of the New York Academy of Sciences, 1411(1), 21–35. https://doi.org/10.1111/nyas.13435
(6) Neuschwander-Tetri, B. A., Clark, J. M., Bass, N. M., Van Natta, M. L., Unalp-Arida, A., Tonascia, J., Zein, C. O., Brunt, E. M., Kleiner, D. E., McCullough, A. J., Sanyal, A. J., Diehl, A. M., Lavine, J. E., Chalasani, N., Kowdley, K. V., & NASH Clinical Research Network (2010). Clinical, laboratory and histological associations in adults with nonalcoholic fatty liver disease. Hepatology (Baltimore, Md.), 52(3), 913–924. https://doi.org/10.1002/hep.23784
(7) Marcheva, B., Ramsey, K. M., Buhr, E. D., Kobayashi, Y., Su, H., Ko, C. H., Ivanova, G., Omura, C., Mo, S., Vitaterna, M. H., Lopez, J. P., Philipson, L. H., Bradfield, C. A., Crosby, S. D., JeBailey, L., Wang, X., Takahashi, J. S., & Bass, J. (2010). Disruption of the clock components CLOCK and BMAL1 leads to hypoinsulinaemia and diabetes. Nature, 466(7306), 627–631. https://doi.org/10.1038/nature09253
(8) Baggio, L. L., & Drucker, D. J. (2007). Biology of incretins: GLP-1 and GIP. Gastroenterology, 132(6), 2131–2157. https://doi.org/10.1053/j.gastro.2007.03.054
(9) Kalra S. (2011). Emerging role of dipeptidyl peptidase-IV (DPP-4) inhibitor vildagliptin in the management of type 2 diabetes. The Journal of the Association of Physicians of India, 59, 237–245.
(10) Ahrén B. (2007). Dipeptidyl peptidase-4 inhibitors: clinical data and clinical implications. Diabetes care, 30(6), 1344–1350. https://doi.org/10.2337/dc07-0233
(11) D’Amico, M., Di Filippo, C., Marfella, R., Abbatecola, A. M., Ferraraccio, F., Rossi, F., & Paolisso, G. (2010). Long-term inhibition of dipeptidyl peptidase-4 in Alzheimer’s prone mice. Experimental gerontology, 45(3), 202–207. https://doi.org/10.1016/j.exger.2009.12.004
(12) Karhunen, L. J., Juvonen, K. R., Huotari, A., Purhonen, A. K., & Herzig, K. H. (2008). Effect of protein, fat, carbohydrate and fibre on gastrointestinal peptide release in humans. Regulatory peptides, 149(1-3), 70–78. https://doi.org/10.1016/j.regpep.2007.10.008
(13) Vojdani, A., Pangborn, J. B., Vojdani, E., & Cooper, E. L. (2003). Infections, toxic chemicals and dietary peptides binding to lymphocyte receptors and tissue enzymes are major instigators of autoimmunity in autism. International journal of immunopathology and pharmacology, 16(3), 189–199. https://doi.org/10.1177/039463200301600302
(14) Tsatsoulis, A., Mantzaris, M. D., Bellou, S., & Andrikoula, M. (2013). Insulin resistance: an adaptive mechanism becomes maladaptive in the current environment – an evolutionary perspective. Metabolism: clinical and experimental, 62(5), 622–633. https://doi.org/10.1016/j.metabol.2012.11.004
(15) Pruimboom, L. (2016). The selfish immune system; when the immune system overrides the selfish brain. Submitted Journal of evolution and health.
(16) Ehrmann, D. A., Liljenquist, D. R., Kasza, K., Azziz, R., Legro, R. S., Ghazzi, M. N., & PCOS/Troglitazone Study Group (2006). Prevalence and predictors of the metabolic syndrome in women with polycystic ovary syndrome. The Journal of clinical endocrinology and metabolism, 91(1), 48–53. https://doi.org/10.1210/jc.2005-1329
(17) Gluckman, P. D., & Hanson, M. A. (2006). Evolution, development and timing of puberty. Trends in endocrinology and metabolism: TEM, 17(1), 7–12. https://doi.org/10.1016/j.tem.2005.11.006
(18) Patton, G. C., & Viner, R. (2007). Pubertal transitions in health. Lancet (London, England), 369(9567), 1130–1139. https://doi.org/10.1016/S0140-6736(07)60366-3
(19) Pavičić Baldani, D., Škrgatić, L., Bukvić Mokos, Z., & Trgovčić, I. (2013). Hyperandrogenemia association with acne and hirsutism severity in Croatian women with polycystic ovary syndrome. Acta dermatovenerologica Croatica : ADC, 21(2), 105–112.
(20) Melnik, B. C., John, S. M., & Plewig, G. (2013). Acne: risk indicator for increased body mass index and insulin resistance. Acta dermato-venereologica, 93(6), 644–649. https://doi.org/10.2340/00015555-1677
(21) Kumari, R., & Thappa, D. M. (2013). Role of insulin resistance and diet in acne. Indian journal of dermatology, venereology and leprology, 79(3), 291–299. https://doi.org/10.4103/0378-6323.110753
(22) Santos-Pérez, M. I., García-Rodicio, S., del Olmo-Revuelto, M. A., & Cuellar-Olmedo, L. Á. (2013). Sospecha de diabetes mellitus por isotretinoína [Suspicion of diabetes mellitus isotretinoin-induced]. Farmacia hospitalaria : organo oficial de expresion cientifica de la Sociedad Espanola de Farmacia Hospitalaria, 37(4), 340–342. https://doi.org/10.7399/FH.2013.37.4.653
(23) Pavlis, M. B., & Lieblich, L. (2013). Isotretinoin-induced skin fragility in a teenaged athlete: a case report. Cutis, 92(1), 33–34.
(24) Choi, J. S., Koren, G., & Nulman, I. (2013). Pregnancy and isotretinoin therapy. CMAJ : Canadian Medical Association journal = journal de l’Association medicale canadienne, 185(5), 411–413. https://doi.org/10.1503/cmaj.120729
(25) Huoh, K. C., & Chang, K. W. (2013). Lip abscess associated with isotretinoin treatment of acne vulgaris. JAMA dermatology, 149(8), 960–961. https://doi.org/10.1001/jamadermatol.2013.4066
(26) Stobaugh, D. J., Deepak, P., & Ehrenpreis, E. D. (2013). Alleged isotretinoin-associated inflammatory bowel disease: disproportionate reporting by attorneys to the Food and Drug Administration Adverse Event Reporting System. Journal of the American Academy of Dermatology, 69(3), 393–398. https://doi.org/10.1016/j.jaad.2013.04.031
(27) Popescu, C. M., & Bigby, M. (2013). The weight of evidence on the association of isotretinoin use and the development of inflammatory bowel disease. JAMA dermatology, 149(2), 221–222. https://doi.org/10.1001/jamadermatol.2013.1348
(28) Gursoy, H., Cakmak, I., Yildirim, N., & Basmak, H. (2012). Presumed isotretinoin-induced, concomitant autoimmune thyroid disease and ocular myasthenia gravis: a case report. Case reports in dermatology, 4(3), 256–260. https://doi.org/10.1159/000345680
(29) Bremner, J. D., Shearer, K. D., & McCaffery, P. J. (2012). Retinoic acid and affective disorders: the evidence for an association. The Journal of clinical psychiatry, 73(1), 37–50. https://doi.org/10.4088/JCP.10r05993
(30) Guilherme, A., Virbasius, J. V., Puri, V., & Czech, M. P. (2008). Adipocyte dysfunctions linking obesity to insulin resistance and type 2 diabetes. Nature reviews. Molecular cell biology, 9(5), 367–377. https://doi.org/10.1038/nrm2391
(31) Straub R. H. (2011). Concepts of evolutionary medicine and energy regulation contribute to the etiology of systemic chronic inflammatory diseases. Brain, behavior, and immunity, 25(1), 1–5. https://doi.org/10.1016/j.bbi.2010.08.002
(32) Pruimboom, L. (2011). The real story of insulin: reinventing the pancreas. CAM-Magazine, September issue.
(33) Czakó, L., Hegyi, P., Rakonczay, Z., Jr, Wittmann, T., & Otsuki, M. (2009). Interactions between the endocrine and exocrine pancreas and their clinical relevance. Pancreatology : official journal of the International Association of Pancreatology (IAP) … [et al.], 9(4), 351–359. https://doi.org/10.1159/000181169
(34) Roxas M. (2008). The role of enzyme supplementation in digestive disorders. Alternative medicine review : a journal of clinical therapeutic, 13(4), 307–314.
(35) Amagase H. (2006). Clarifying the real bioactive constituents of garlic. The Journal of nutrition, 136(3 Suppl), 716S–725S. https://doi.org/10.1093/jn/136.3.716S
(36) Sellés, A. J., Villa, D. G., & Rastrelli, L. (2015). Mango polyphenols and its protective effects on diseases associated to oxidative stress. Current pharmaceutical biotechnology, 16(3), 272–280. https://doi.org/10.2174/138920101603150202143532
(37) Lucas, E. A., Li, W., Peterson, S. K., Brown, A., Kuvibidila, S., Perkins-Veazie, P., Clarke, S. L., & Smith, B. J. (2011). Mango modulates body fat and plasma glucose and lipids in mice fed a high-fat diet. The British journal of nutrition, 106(10), 1495–1505. https://doi.org/10.1017/S0007114511002066
(38) Kang, C., Lee, H., Jung, E. S., Seyedian, R., Jo, M., Kim, J., Kim, J. S., & Kim, E. (2012). Saffron (Crocus sativus L.) increases glucose uptake and insulin sensitivity in muscle cells via multipathway mechanisms. Food chemistry, 135(4), 2350–2358. https://doi.org/10.1016/j.foodchem.2012.06.092
(39) Zhang, A., Wellberg, E. A., Kopp, J. L., & Johnson, J. D. (2021). Hyperinsulinemia in Obesity, Inflammation, and Cancer. Diabetes & metabolism journal, 45(3), 285–311. https://doi.org/10.4093/dmj.2020.0250
(40) Chadt, A., Al-Hasani, H. Glucose transporters in adipose tissue, liver, and skeletal muscle in metabolic health and disease. Pflugers Arch – Eur J Physiol 472, 1273–1298 (2020). https://doi.org/10.1007/s00424-020-02417-x
(41) Sigit, F. S., Tahapary, D. L., Trompet, S., Sartono, E., Willems van Dijk, K., Rosendaal, F. R., & de Mutsert, R. (2020). The prevalence of metabolic syndrome and its association with body fat distribution in middle-aged individuals from Indonesia and the Netherlands: a cross-sectional analysis of two population-based studies. Diabetology & metabolic syndrome, 12, 2. https://doi.org/10.1186/s13098-019-0503-1
(42) Lopresti, A. L., & Drummond, P. D. (2014). Saffron (Crocus sativus) for depression: a systematic review of clinical studies and examination of underlying antidepressant mechanisms of action. Human psychopharmacology, 29(6), 517–527. https://doi.org/10.1002/hup.2434





